Podstawowym badaniem, które pozwala postawić rozpoznanie POChP jest spirometria.
Badanie spirometryczne polega na wykonywaniu w odpowiedni sposób wdechów i wydechów przez ustnik aparatu według poleceń osoby wykonującej badanie.
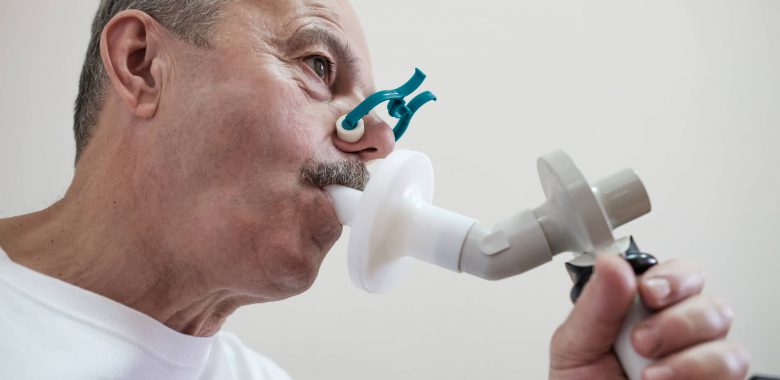
Wynik badania pokazuje m.in. natężoną pojemność życiową płuc (FVC), która u chorych na POChP bywa prawidłowa oraz wskaźnik nazywany FEV1, który określa objętość powietrza wydmuchanego w pierwszej sekundzie nasilonego wydechu (jest to najważniejszy parametr w całym badaniu).
Na podstawie tych dwóch wartości lekarz ocenia czy występuje u pacjenta tzw. obturacja czyli zwężenie oskrzeli. O obecności obturacji informuje obniżenie wskaźnika FEV1/FVC poniżej dolnej granicy normy, która jest ustalana indywidualne dla każdego chorego na podstawie specjalnie określonych wartości należnych. Stopień obturacji określa się na podstawie % wartości FEV1 do należnych (WN). Może być on łagodny, jeśli FEV1 jest > 70%WN, umiarkowany 60 – 70%WN, umiarkowanie ciężki 50 – 60%WN, ciężki 35-50%WN i bardzo ciężki FEV1<35%WN. W początkowym okresie leczenia badanie to wykonuje się częściej – kilka razy w ciągu roku1.
Potem zazwyczaj wystarczą pomiary wykonywane raz na 12 miesięcy. U chorych na ciężką postać POChP lub z powtarzającymi się zaostrzeniami choroby badanie to wykonuje się częściej1.
Badanie spirometryczne wymaga dużego zaangażowania ze strony personelu medycznego jak i aktywnej współpracy chorego. Pacjenci czasem z tego powodu nie lubią tego badania, bo są motywowani (często podniesionym głosem osoby prowadzącej badanie) do wykonywania określonych manewrów oddechowych3.
Jak przygotować się do badania spirometrycznego?
Badaniem czynnościowym układu oddechowego uzupełniającym diagnostykę jest body pletyzmografia – daje ona możliwość oceny całkowitej pojemności płuc (TLC – total lung capacity), objętość zalegającą (RV – residual volume); FRC (functional residual capacity) – czynnościową pojemność zalegającą – parametry te wskazują na stopień rozdęcia płuc1.
Pamiętaj!
Im większe widzisz zaangażowanie ze strony personelu – tym większa szansa na wyższą wartość diagnostyczną badania.
Badania, które pomagają w ocenie stanu zdrowia chorego oraz pozwolą wykluczyć inne przyczyny duszności.
RTG klatki piersiowej
Badanie radiologiczne klatki piersiowej pozwala ocenić wymiary klatki piersiowej, zwraca uwagę na cechy rozdęcia miąższu płuc, obecność pęcherzy rozedmowych, może pośrednio wskazywać na cechy nadciśnienia płucnego.
W początkowych okresach POChP najczęściej nie ma żadnych charakterystycznych dla choroby zmian radiologicznych w obrazie płuc.
W miarę postępu choroby pojawiają się cechy rozedmy płuc, a w późniejszym okresie również zaburzenia czynności układu sercowo-naczyniowego.
W stabilnym okresie POChP zdjęcie radiologiczne klatki piersiowej powinno być wykonywane co najmniej raz na dwa lata. Często zachodzi konieczność wykonania tego badania w czasie zaostrzenia POChP lub gdy pojawią się niepokojące objawy w postaci zmiany charakteru kaszlu, krwioplucia, utraty masy ciała – ważny jest też wówczas kontakt z lekarzem. Interpretacja badania radiologicznego wymaga wiedzy i doświadczenia lekarza1, 2.
Badanie echokardiograficzne, potocznie – Echo serca
Pozwala ocenić wymiary serca oraz pośrednie cechy nadciśnienia płucnego, jest przydatne w różnicowaniu POChP z niewydolnością serca2, 4.
EKG
Najczęściej nie stwierdza się zmian charakterystycznych dla POChP w badaniu elektrokardiograficznym (EKG). Jedynie u chorych z zaawansowaną postacią choroby lekarz może rozpoznać w EKG cechy przerostu prawej komory serca i związanych z tym zaburzeń ze strony układu sercowo-naczyniowego. Poza badaniem EKG, konieczne jest wykonanie innych badań dodatkowych, które pozwolą na ocenę przerostu i powiększenia prawej komory serca 2, 5.
Badanie gazometryczne krwi i pulsoksymetria
Pozwalają na ocenę ciężkości zaburzeń oddychania oraz są pomocne w monitorowaniu leczenia tlenem. Gazometria jest badaniem służącym do oceny wymiany gazowej oraz równowagi kwasowo – zasadowej. Najczęściej do badania służy krew włośniczkowa, pozyskiwana podczas nakłucia opuszki palca. Jest to badanie mało inwazyjne, choć u pacjentów z niewydolnością oddechowo – krążeniową pobiera się krew tętniczą – to badanie wykonuje się u osób hospitalizowanych, z powodu konieczności zastosowania odpowiedniej techniki zabiegu oraz możliwości wystąpienia powikłań. Innym miejscem pobrania jest płatek uszny. Badanie wtedy jest mniej bolesne i przypomina sposób, w jaki pobiera się krew z palca do oceny poziomu cukru we krwi.
Okresowo przeprowadza się takie badanie u chorych z podejrzeniem niewydolności oddechowej lub już z postawionym takim rozpoznaniem celem monitorowania stosowanej tlenoterapii.
U pozostałych pacjentów zazwyczaj wystarcza wykonanie pulsoksymetrii – jest to proste nieinwazyjne badanie przeprowadzane przy użyciu niewielkiego urządzenia (większość specjalistów chorób płuc nosi je w kieszeni fartucha) zakładanego na palec. Ocenia tzw. saturację, czyli % wysycenia krwi tętniczej tlenem – prawidłowy zakres to 95 – 100%. Przy niższych wartościach może być konieczne uzupełnienie diagnostyki o gazometrię w celu wykluczenia cech niewydolności oddechowej1, 2.
Ocena tolerancji wysiłku
• Ergospirometria – jest połączeniem próby wysiłkowej z pomiarem gazów w powietrzu oddechowym6
• Test 6-minutowego chodu – test stosowany do określenia tolerancji wysiłku u chorych na choroby układu oddechowego 7
Nie są to badania standardowo wykonywane w poradni. Zleca się je przed dodatkowymi procedurami, jak np. przed leczeniem operacyjnym (zabiegi w obrębie klatki piersiowej) w celu oceny ryzyka1.
Różnicowanie z innymi chorobami1.
Bardzo ważnym elementem diagnostyki POChP jest różnicowanie z innymi chorobami układu oddechowego i układu krążenia, które mogą objawiać się podobnie. Najważniejsze z nich to:
- astma
- niewydolność serca
- zakażenia dróg oddechowych, w tym również gruźlica
- rozstrzenie oskrzeli
- nowotwory układu oddechowego1
1. https://goldcopd.org/wp-content/uploads/2019/12/GOLD-2020-FINAL-ver1.2-03Dec19_WMV.pdf (11.05.2020)
2. Zalecenia Polskiego Towarzystwa Chorób Płuc dotyczące rozpoznawania i leczenia przewlekłej obturacyjnej choroby płuc Pneumonol Alergol Pol 2014; 82(3): 227-263
3. Flisińska J et al. Piel Pol 2014; 2(52): 161-165
4. Kasprzak JD et al. Folia Cardiologica Excerpta 2007; 2(9): 409-433
5. Bienias P et al. Folia Cardiologica 2015; 10(Supl. C): 21-23
6. Bednarska D et al. Folia Cardiologica Excerpta 2008; 2(5): 236-241
7. Przybyłowski T et al. Pneumonol Alergol Pol 2015; 1(1): 9-25
